
「何が変わった?どう活かす?」を10分で理解。心不全ガイドライン改訂に戸惑う医療者の悩みをこの記事で解決。

心不全診療は、いま「多職種連携」や「包括的ケア」に大きく舵を切っています。
2025年の新ガイドラインには、こうした**次世代の診療スタイル**を実現するための具体策が満載です。
この記事を読めば、
✅ 重要な改訂ポイントが10分で理解できる
✅ すぐに使える実践法がわかる
✅ 収益にもつながる取り組みのヒントが手に入る
そんな“読んで得する”内容に仕上げています。

基礎知識:心不全診療ガイドライン2025年版とは?
2-1 心不全の定義と分類
2-1-1 ステージ分類(A〜D)の再確認
心不全のステージ分類は、進行度に応じてA〜Dの4段階に分けられており、2025年版でも引き続きこの枠組みが基本となっています。
- ステージA:心不全の危険因子はあるが、構造的心疾患や症状はまだない(例:高血圧、糖尿病、肥満)
- ステージB:心臓構造に異常はあるが、症状は現れていない段階(例:無症候性左室肥大)
- ステージC:心不全の症状が出現しており、構造的異常も伴う(例:息切れや浮腫)
- ステージD:治療抵抗性の進行期心不全。移植や補助人工心臓の検討が必要

引用:https://www.j-circ.or.jp/cms/wp-content/uploads/2025/03/JCS2025_Kato.pdf
2025年版では、ステージAとBの介入強化がより強調され、予防的介入が診療の柱として再構築されています。
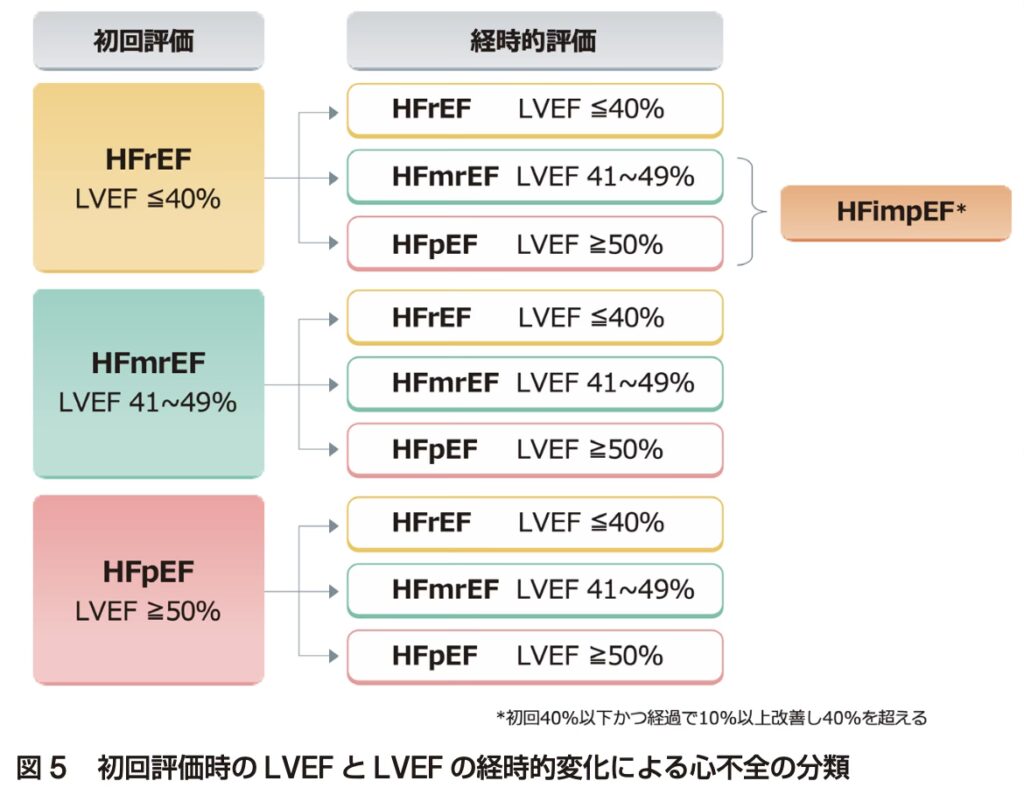
2-1-2 LVEFによる分類とHFimpEFの追加(HFrEF, HFpEF, HFmrEF, HFimpEF)
左室駆出率(LVEF)による分類は、心不全治療における基本的かつ重要な診断指標であり、2025年版ではさらに詳細な分類と新たな概念が追加されました。
- HFrEF(Heart Failure with reduced EF):LVEF<40%。収縮機能低下型心不全。ACE阻害薬、β遮断薬、SGLT2阻害薬などが主要治療薬。
- HFmrEF(Heart Failure with mildly reduced EF):LVEF 41〜49%。中間型心不全。HFrEFと同様の治療が推奨されることが多い。
- HFpEF(Heart Failure with preserved EF):LVEF≧50%。拡張障害主体の心不全。生活指導、SGLT2阻害薬、利尿薬などが中心。
- HFimpEF(Heart Failure with improved EF):以前HFrEFと診断されていたが、治療によりLVEFが改善した状態(LVEFが40%未満→40%以上に改善)で、新たに2025年版で明記された分類。
引用:https://www.j-circ.or.jp/cms/wp-content/uploads/2025/03/JCS2025_Kato.pdf
特にこの**HFimpEF(改善したLVEFを持つ心不全)**は、治療の継続が重要であることが強調されています。LVEFが改善したからといって治療を中断すべきではなく、再悪化を防ぐためにも引き続き心不全管理が求められるとされています。
2025年版では、HFmrEFやHFpEFに対する治療エビデンスの整理と推奨の明確化に加え、HFimpEFの追加により経時的評価の重要性と治療継続の必要性が強く打ち出されている点が大きな改訂ポイントです。
2-2 ガイドラインの目的と構成
2-2-1 JCS/JHFS2025年版の策定プロセス
日本循環器学会(JCS)と日本心不全学会(JHFS)は、国内外の最新エビデンスをもとに、約3年ごとに心不全診療ガイドラインを見直しています。2025年版では、より現場で活用されやすいように構成の簡素化と重要項目の視覚的提示が進められました。
特に注目すべきは、クリニカルクエスチョン(CQ)形式の明確化と推奨度・エビデンスレベルの可視化です。これにより、医療従事者が現場で判断に迷ったときに、すぐ該当セクションを参照できる設計がなされています。
また、今回の策定プロセスでは、多職種の専門家・市民代表・公衆衛生の視点も取り入れた形で改訂が進められ、より現場実装に近いガイドラインが目指されました。
2-2-2 収載されている主要な診療トピック
2025年版ガイドラインには、以下のようなトピックが網羅されています:
- 心不全の定義と診断基準
- 薬物治療(SGLT2阻害薬・ARNIなど)
- 非薬物療法(心臓リハビリ、遠隔モニタリング)
- 慢性心不全の管理とフォローアップ
- 急性増悪時の対応(非代償性心不全)
- 在宅療養と地域連携
- 患者教育と自己管理支援
これらは「個別モジュール」形式で整理されており、医療者が必要なテーマだけを重点的に確認できるよう工夫されています。
2-3 主要な改訂点の一覧
2-3-1 予防の強化と早期介入の推奨
2025年版では、「ステージA・B」の段階での介入が重視されました。生活習慣の改善や、高リスク群(高血圧・糖尿病・肥満など)へのSGLT2阻害薬の予防投与などが強く推奨され、発症前からの積極的な介入が診療の柱とされています。
2-3-2 非薬物療法とデジタルヘルスの導入
運動療法、心臓リハビリ、栄養管理の標準化が進められると同時に、遠隔モニタリング(ウェアラブルデバイスやスマートフォン連携)などデジタルヘルスの記載が初めて登場しました。
2-3-3 HFimpEFという新たな病態の位置づけ
LVEFが改善した心不全(HFimpEF)が明確に記載された点は、今回の大きな改訂のひとつ。治療によってLVEFが改善しても、その後の再悪化を防ぐために治療の継続が必要であるというメッセージが込められています。
2-3-4 多職種連携と地域包括ケアの再定義
リハビリ、服薬、栄養指導といった分野において、心不全療養指導士や栄養士、薬剤師、訪問看護師との連携体制の構築が「推奨事項」として明記されました。チーム医療の質が診療アウトカムを左右することが再認識されています。
この章では、ガイドライン2025年版で追加・強化された主要な診療ポイントを簡潔に整理しました。次章では、これらの改訂がどのような社会背景・臨床データによって裏付けられているのかを解説します。
最新のトレンドとデータから読み解く改訂の背景
3-1 心不全の有病率と社会的インパクト
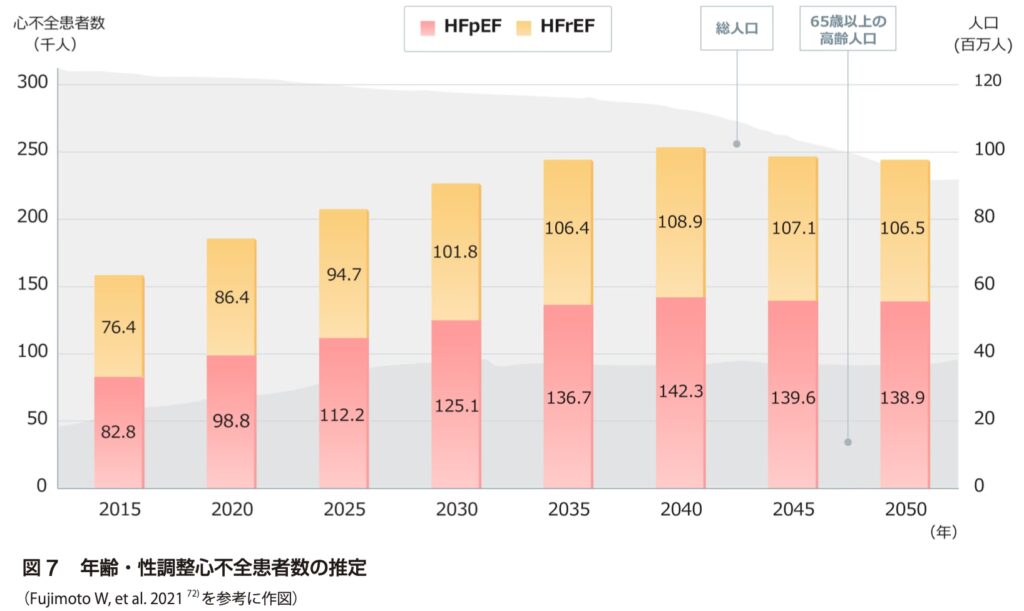
3-1-1 日本の心不全患者数と高齢化の関係
日本では「心不全パンデミック」とも呼ばれる事態が進行しています。高齢化に伴い、心不全を抱える患者数は年々増加しており、2025年には130万人以上に達するという予測もあります。高齢者人口の増加とともに、慢性疾患としての心不全が地域医療の中心課題となっています。 特に注目すべきは、心不全による再入院率の高さです。治療を受けて一時的に改善しても、再発するケースが非常に多く、患者本人や家族にとっても負担が大きいのが現実です。
引用:https://www.j-circ.or.jp/cms/wp-content/uploads/2025/03/JCS2025_Kato.pdf
3-1-2 医療費・入院率の動向と社会的コスト
心不全による医療費の増加も見過ごせません。1回の入院でかかるコストは平均100万円を超えるとも言われ、入退院を繰り返すことで医療財政を圧迫する原因となっています。また、再入院率は3ヶ月以内で30%以上と非常に高く、予防的なアプローチの必要性が一層強くなっています。
心不全は「病院で治す病気」ではなく、「地域で予防・管理する病気」へと変わりつつあります。外来や在宅での日常的なモニタリング、患者教育、生活支援が重要なカギを握ります。医療者としての専門性はもちろん、地域全体で支える姿勢がこれからの時代に求められる視点です。
3-2 研究・エビデンスによる変更理由
3-2-1 欧米との比較と日本人の病態特性
日本人の心不全は、欧米に比べて高齢発症かつHFpEFの割合が高いという特徴があります。そのため、2025年版ガイドラインでは、日本人の生活環境・体格・社会背景に即した推奨が明記されました。
また、同じLVEF分類でも、背景疾患や予後が異なるため、個別化医療の視点が強く意識されています。薬剤効果の違い、日本独自のデータを反映した提言などが加えられ、実地医療に即した内容となっています。
3-2-2 EMPEROR試験・DAPA-HFなどの反映
2025年版では、SGLT2阻害薬に関する複数の大規模臨床試験(EMPEROR-Preserved、DAPA-HFなど)の結果が反映されました。これにより、HFpEFに対するSGLT2阻害薬の有効性が科学的に裏付けられ、治療の選択肢が拡大しています。
同時に、HFimpEFの概念が導入された背景としても、これらの試験によって「一度下がったLVEFが回復する」ことが臨床的に確認されたという経緯があります。
この章では、ガイドライン改訂の背景にある社会的要因と最新の臨床エビデンスを紐解きました。次章では、これらを踏まえて「現場でどう活かすか」という実践的な診療ポイントにフォーカスしていきます。
実践方法:2025年版ガイドラインを現場でどう活かすか
4-1 外来での実践ポイント
4-1-1 スクリーニングの徹底とステージA・B介入
心不全の重症化を防ぐには、症状が出る前の早期発見・早期介入が鍵です。2025年版ガイドラインでは、ステージA(危険因子あり)やステージB(構造的異常あり無症候)への積極的介入が推奨されています。
- 高血圧や糖尿病患者へのBNP/NT-proBNPスクリーニングの定期化
- 無症候性の左室肥大がある患者への生活指導・薬物療法の早期導入
こうした外来でのスクリーニング強化が、進行を食い止める第一歩となります。
4-1-2 HFimpEF患者の継続フォローアップ
LVEFが回復したHFimpEF患者についても、再悪化の可能性があるため継続的なモニタリングが求められます。
- 「改善=完治」ではなく、再評価のルーチン化(3〜6ヶ月ごとの心エコーなど)
- 処方薬の見直しと服薬アドヒアランスの確認
心機能が一時的に回復しても、背景疾患が残っている以上、再悪化のリスクは常に存在します。
心不全のケアは、「急性期だけでなく日常診療が主戦場」。とくに外来では、症状がない時期からの積極的アプローチが今後の標準になります。地域クリニックの果たす役割が、ますます大きくなっていくことは間違いありません。
この後のセクションでは、入院時の対応や多職種連携について詳しく解説していきます。
4-2 入院中・退院支援における活用法
4-2-1 急性増悪時の包括的マネジメント
2025年版では、急性非代償性心不全(ADHF)の入院時から、多職種による包括的マネジメントを行うことが重視されています。
- 入院初日からの運動療法・栄養評価・服薬支援のチーム介入
- 病状安定後の早期退院支援と在宅ケア移行プラン
従来の“治療が中心”の入院管理から、“再発防止を見据えた支援型マネジメント”への移行が図られています。
4-2-2 退院後の多職種フォローアップ
退院後の管理こそ、心不全診療の成否を分ける最大の分岐点です。
- 訪問看護・薬剤師・管理栄養士による在宅支援体制の構築
- ICTツールやアプリを活用した自己管理支援(体重・バイタル記録など)
再入院リスクを減らすには、患者自身のセルフケア力を引き出しつつ、医療者が伴走する形が理想です。
4-3 多職種チームによる連携とその効果
4-3-1 地域包括ケアとの連携強化
心不全診療は、医師だけでは完結しません。
- 心不全療養指導士・理学療法士・作業療法士の活用
- ケアマネジャー・地域包括支援センターとの連携
ガイドラインでは、多職種によるチームケア体制の導入が“推奨”から“必須に近い位置づけ”へと昇格しています。
4-3-2 教育とツールの標準化
- 患者教育のテンプレート化(パンフレット・動画教材など)
- 心不全管理アプリやモバイル連携ツールの活用促進
誰がどこで何を教えても、一定の質を担保できる環境づくりが求められます。
心不全診療の新しいスタンダードは、「一人でやらないこと」。院内外を問わず、“チームで支える文化”の定着が診療の質を高め、患者の人生を支えます。ガイドラインが掲げる理想を、まずは自施設で1つずつ実現していくことが鍵です。
この章では、外来・入院・退院後という時系列に沿って、ガイドラインの具体的な活用法を紹介しました。次章では、よくある誤解や失敗例に焦点をあて、正しく運用するための注意点をまとめていきます。
注意点と失敗しないコツ
5-1 改訂内容を誤解しないためのポイント
5-1-1 推奨クラスとエビデンスレベルの正しい理解
ガイドラインの改訂では、記載されている「推奨クラス(Class)」と「エビデンスレベル(Level)」の読み取りが非常に重要です。例えば:
- Class I/Level A:強く推奨され、複数のランダム化比較試験により高い信頼性がある。
- Class IIa/Level B:推奨はされるが、エビデンスの量や質がやや限定的。
特にSGLT2阻害薬の適応拡大では、患者背景により適応が異なるため、「Class Iだから全員に使える」とは限らない点に注意が必要です。
5-1-2 CQ(クリニカル・クエスチョン)の読み方
CQは、現場の「よくある問い」に対して、簡潔な答えと推奨度をセットで示す形式です。忙しい現場では本文を全て読めない場合もあるため、
- CQからの逆引きで必要な情報にすばやくアクセス
- 回答の下にある注釈や根拠も確認
という読み方を身につけることで、**“活きたガイドラインの使い方”**ができるようになります。
「推奨クラスやエビデンスって、なんだかとっつきにくい…」という方こそ、まずはCQの一覧から始めてみましょう。2025年版では、「診療の現場で迷いやすい場面」が想定されており、実践的な使いやすさが格段に向上しています。
5-2 情報共有の失敗とその回避策
5-2-1 院内での周知不足による対応遅れ
改訂内容を知っていても、他職種と共有できていないことで臨床に反映されないケースが多発します。よくある例として:
- ガイドライン改訂後も旧プロトコルでの対応が続く
- 医師は知っていても看護・リハ・薬剤部門に伝わっていない
このような事態を防ぐには、
- ガイドライン要点のA4一枚資料化
- 職種別に要点を絞った説明スライドの作成
など、「伝える設計」そのものが重要になります。
5-2-2 カンファレンスやミーティングでの活用不足
- 退院前カンファレンスで、改訂内容に即した退院支援策が検討されていない
- 多職種が揃うミーティングでも診療指針の根拠が共有されない
こうした場面では、「この選択肢はガイドラインでどう位置づけられているか?」という問いかけから入ることで、全体の認識統一が図れます。
「せっかくの改訂も、知らなければ“なかったこと”になる」——これはよくある現場の課題です。忙しいからこそ、共有は“効率的に・見える化して”が鉄則。読み込むことより、使える形で残すことが重要です。
「治ったように見えるから大丈夫」は、もっとも危険な勘違い。心不全は**“再発と付き合う病気”**です。そして、多職種支援や在宅指導こそが、医療者・患者双方にとっての安心と成果につながる道です。
まとめ:ガイドライン改訂を“自分ごと”として捉える
6-1 重要ポイントの総整理
2025年版心不全診療ガイドラインは、単なる改訂ではなく「診療文化そのものを変える転換点」です。特に注目すべきは次の3点です:
- HFimpEF(LVEF改善型心不全)という新たな分類の追加
- SGLT2阻害薬の全ステージへの拡大適用
- 多職種・地域包括型の管理体制の強調
これらを“知って終わり”ではなく、“使って結果を出す”ために、現場での仕組み化と意識共有が欠かせません。
「読むだけでなく、行動につなげる」ことが、改訂ガイドラインを活かす最大のポイントです。小さな一歩からでも、現場の診療が確実に変わり始める。今こそ、自分たちのチームで“未来の心不全診療”をつくり上げましょう。




コメント
Wow, amazing blog layout! How long have you been blogging for?
you make blogging look easy. The overall
look of your website is excellent, let alone the content!
Hi to all, the contents present at this website are actually awesome
for people experience, well, keep up the nice work fellows.
Everything is very open with a precise explanation of the challenges.
It was definitely informative. Your website is very helpful.
Many thanks for sharing!
I am regular visitor, how are you everybody?
This post posted at this website is genuinely fastidious.
Very nice write-up. I definitely appreciate this website.
Keep writing!
Today, I went to the beach front with my kids. I found a sea shell and gave
it to my 4 year old daughter and said “You can hear the ocean if you put this to your ear.” She put the shell to her ear and screamed.
There was a hermit crab inside and it pinched her ear. She
never wants to go back! LoL I know this is completely off topic but I had to tell someone!
It’s really a nice and helpful piece of info.
I am satisfied that you shared this helpful info with
us. Please keep us up to date like this. Thanks for sharing.
Appreciate the recommendation. Let me try it out.
I really love your blog.. Pleasant colors & theme.
Did you create this website yourself? Please reply back
as I’m attempting to create my own website and would like to learn where you got
this from or exactly what the theme is named. Cheers!
Simply wish to say your article is as astonishing.
The clarity in your post is just great and
i can assume you’re an expert on this subject. Well with your permission allow me to grab
your feed to keep up to date with forthcoming post.
Thanks a million and please carry on the enjoyable work.
I think this is among the most vital information for me.
And i am glad reading your article. But should remark on few general things, The web
site style is wonderful, the articles is really nice : D.
Good job, cheers
This piece of writing will help the internet users for setting up new blog
or even a blog from start to end.
Paragraph writing is also a fun, if you be acquainted with then you can write
otherwise it is complex to write.
Heya just wanted to give you a brief heads up and let you know a few of the images aren’t loading properly.
I’m not sure why but I think its a linking issue. I’ve tried it
in two different browsers and both show the same results.
Why people still use to read news papers when in this technological globe all
is existing on web?
This is the perfect blog for everyone who really wants
to understand this topic. You know a whole lot its almost tough to argue with you (not that I actually will need to…HaHa).
You certainly put a fresh spin on a topic which
has been discussed for many years. Great stuff, just great!
Good day! This is my first comment here so I just wanted to give a quick shout out
and tell you I truly enjoy reading through your articles.
Can you recommend any other blogs/websites/forums that cover the same subjects?
Thanks!
whoah this weblog is magnificent i really like reading your posts.
Stay up the good work! You recognize, many individuals are hunting around for this info, you could help them greatly.
I’d like to thank you for the efforts you’ve put in penning this site.
I really hope to check out the same high-grade blog posts from you later on as
well. In fact, your creative writing abilities has encouraged me to get my very own blog now 😉
Excellent site you have here but I was wondering if you knew of
any message boards that cover the same topics discussed here?
I’d really like to be a part of community where I can get opinions from other experienced people that share the
same interest. If you have any recommendations, please
let me know. Cheers!
I don’t even know how I stopped up here, but I thought this publish used to be good.
I don’t realize who you are but certainly you’re
going to a famous blogger should you aren’t already.
Cheers!
I believe this is one of the most vital info for me.
And i am satisfied reading your article. However wanna remark
on few normal things, The site taste is perfect, the articles is really nice : D.
Excellent activity, cheers
Generally I do not read post on blogs, however I would like to say that this write-up very pressured me to try and do it!
Your writing taste has been amazed me. Thanks, quite nice article.
excellent post, very informative. I ponder why the opposite experts of this sector don’t notice this.
You should proceed your writing. I am confident, you have a huge readers’
base already!
Good post. I’m dealing with a few of these issues
as well..
I was pretty pleased to uncover this web site. I want to to thank you for your time for this wonderful read!!
I definitely appreciated every little bit of it and i also
have you saved to fav to see new stuff on your site.
We’re a group of volunteers and opening a brand new scheme in our community.
Your site provided us with helpful info to work on. You
have done a formidable task and our entire neighborhood will be grateful
to you.
Having read this I thought it was extremely informative.
I appreciate you finding the time and effort to put this
article together. I once again find myself spending a significant amount of time both
reading and posting comments. But so what, it was still worth it!
Helpful information. Lucky me I found your site
by chance, and I’m shocked why this accident did not came about
in advance! I bookmarked it.